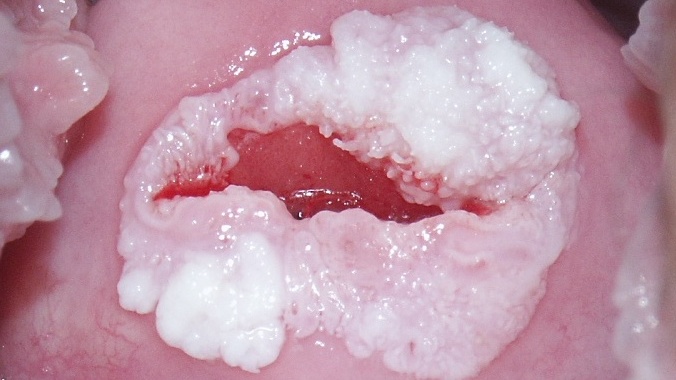
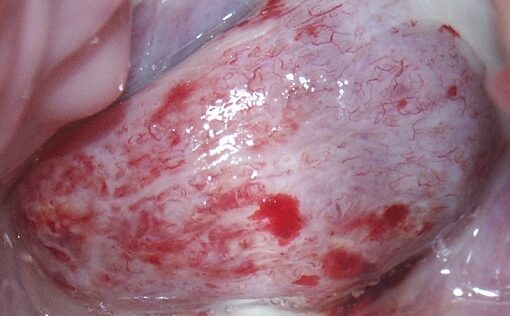
Wirus Brodawczaka Ludzkiego /Human Papilloma Virus – HPV/ towarzyszy ludzkości od zarania dziejów. Znany jest od dawna, a jego związek z rozwojem niektórych nowotworów złośliwych zaczęto dostrzegać już w połowie ubiegłego wieku. W latach siedemdziesiątych postawiono hipotezę o roli wirusa HPV jako czynnika rakotwórczego w rozwoju raka szyjki macicy, jednak dopiero pod koniec lat dziewięćdziesiątych ubiegłego wieku teoria ta została powszechnie zaakceptowana. Rola wirusa brodawczaka ludzkiego w morfogenezie, czyli powstawaniu i rozwoju raka szyjki macicy jest dzisiaj niepodważalna. Zakażenie wirusem HPV, zwłaszcza z grupy wysokoonkogennej przyczynić się może do rozwoju tego nowotworu i dlatego dużą rolę w profilaktyce tego schorzenia odgrywać powinna właściwie rozumiana, rzetelna i szeroko prowadzona edukacja, czyli uświadamianie nie tylko kobiet o realnym stopniu zagrożenia infekcją HPV a także o możliwościach obrony przed tą infekcją i jej możliwymi konsekwencjami. Zaznaczyć jednak trzeba, że według aktualnego stanu wiedzy wirus HPV jest czynnikiem koniecznym ale nie wystarczającym do rozwoju raka szyjki macicy. Potwierdzeniem tej teorii jest fakt, że tylko stosunkowo niewielki odsetek infekcji wirusem HPV prowadzi do rozwoju raka szyjki macicy. W zdecydowanej większości przypadków infekcja ta w różnym okresie czasu jej trwania jest zwalczana przez system odpornościowy ustroju i ulega regresji.
Typy wirusa HPV i ich znaczenie w rozwoju raka szyjki macicy pochwy i sromu
Jak dotychczas poznano ponad 100 typów wirusa HPV, z których wg. różnych źródeł ok. 30-40 ma powinowactwo do okolicy ano-genitalnej u człowieka. Wirusy te podzielono na grupy w zależności od ich udziału w procesie morfogenezy raka i powstawaniu łagodnych zmian proliferacyjnych. Wyodrębniono grupę wirusów o wysokim potencjale onkogennym, inaczej grupę wirusów o wysokim ryzyku rozwoju raka szyjki macicy, chociaż niektóre z nich wyizolowano także ze zmian łagodnych o typie kłykcin /condyloma/.
Drugą grupę stanowią wirusy o niskim potencjale onkogennym, a więc wirusy o niskim stopniu ryzyka rozwoju raka szyjki macicy, którym przypisuje się główną rolę w powstawaniu łagodnych zmian o typie kłykcin ale także są one odpowiedzialne za pewien odsetek raka sromu i raka męskiego narządu płciowego. Nie są to liczby stałe gdyż wraz z postępem badań wirusologicznych wykrywa się dalsze, chociaż już o mniejszym znaczeniu klinicznym typy HPV wysokiego i małego ryzyka onkogennego.
Zgodnie z klasyfikacją WHO z grudnia 2019 roku poszczególne typy HPV zalicza się do następujących kategorii:
Grupa 1 – genotypy HPV o potwierdzonym potencjalne karcinogennym u człowieka – 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59.
Grupa 2a – genotypy HPV o prawdopodobnym potencjale karcinogennym u człowieka – 68.
Grupa 2b – genotypy HPV o możliwym potencjale karcinogennym u człowieka – 26, 53, 66, 69, 70, 73 i 82.
Grupa 3 – genotypy HPV o niepotwierdzonym potencjale karcinogennym u człowieka – 6 i 11 – często odpowiedzialne za powstawanie kłykcin kończystych
Dane co do karcinogenności pozostałych genotypów takich jak 40, 42, 43, 44, 54, 61 są sprzeczne lub ograniczone.
Nie są to liczby stałe gdyż wraz z postępem badań wirusologicznych wykrywa się dalsze, chociaż już o mniejszym znaczeniu klinicznym typy HPV wysokiego i małego ryzyka onkogennego Stwierdzono również, że największy udział w procesie transformacji nowotworowej, czyli powstawaniu raka szyjki macicy mają typy 16 i 18 wirusa HPV /ok. 70% przypadków/, a w procesie powstawania łagodnych zmian proliferacyjnych o typie kłykcin obejmujących głównie srom i pochwę najczęściej spotykane są typy 6 i 11 wirusa HPV /ok. 80-90% przypadków/. Nie jest to jednak równoznaczne z tym, że za rozwój raka szyjki macicy odpowiedzialne są tylko wirusy „wysokoonkogenne”, a za rozwój kłykcin odpowiadają tylko i wyłącznie wirusy o niskim potencjale onkogennym. Mimo iż wg. obecnej wiedzy rola „niskoonkogennych” wirusów HPV w transformacji nowotworowej komórki jest niewielka, to również te typy wirusa zapoczątkować mogą proces morfogenezy raka szyjki macicy. Z kolei przypadki, w których wirusy o wysokim potencjale onkogennym są przyczyną pojawiania się tylko kłykcin szyjki macicy, pochwy, czy też sromu także nie należą do rzadkości.
Wirus HPV – drogi zakażenia
Zakażenie HPV należy do grupy schorzeń najczęściej przenoszonych drogą płciową, a więc drogą bezpośrednich kontaktów hetero lub homoseksualnych. Rola partnera męskiego polega nie tylko na biernym przenoszeniu wirusa, mężczyźni też chorują. Zakażenie HPV jest bardzo powszechne uważa się że, ok. 60-80% aktywnych seksualnie kobiet miało kontakt z jednym lub kilkoma typami wirusa HPV. Najwyższy odsetek występowania tej infekcji obserwuje się u kobiet młodych poniżej 30 roku życia. Najczęściej do zakażenia jednego z partnerów dochodzi w wyniku kontaktów seksualnych nie tylko genitalno-genitalnych ale także manualno-genitalnych oraz oralno-genitalnych. Z pewnością nie jest to jedyna droga zakażenia, transmisja wirusa może odbywać się także poprzez bieliznę, używanie wspólnych ręczników lub innych przedmiotów higieny osobistej, zwłaszcza w przypadku gdy zmiany zlokalizowane są na zewnętrznych narządach płciowych. Teoretycznie możliwe jest również zakażenie w toaletach publicznych. W przypadku braku elementarnych zasad higieny osobistej zakażona matka może przenieść wirusa na błony śluzowe i skórę dziecka. Wykrywanie cząsteczek DNA HPV w obrębie narządów płciowych noworodków już w chwili urodzenia świadczy o możliwości zakażenia dziecka podczas porodu. Opisano przypadek w pełni rozwiniętych zmian o charakterze kłykcin u nowonarodzonego dziecka, są też pojedyncze doniesienia o obecności wirusa HPV w krwi pępowinowej. Wynika z tego, że możliwe jest także zakażenie dziecka już w czasie życia płodowego drogą wstępującą z narządów płciowych, lub co mniej prawdopodobne drogą krwi przez łożysko. Sam mechanizm przenoszenia infekcji z pewnością nie jest do końca poznany. Znane są bowiem przypadki w których jeden z partnerów mimo regularnego współżycia nie jest zakażony wirusem HPV, lub też oboje z partnerów mają inne typy wirusa HPV. Wynika z tego jednoznacznie, że nie wszystkie drogi i mechanizmy zakażenia wirusem HPV zostały dobrze poznane.
Wirus HPV – fazy zakażenia
Zgodnie z wyodrębnieniem 2 grup wirusa HPV tj. grupy o wysokiej i niskiej onkogenności zakażenie może występować w wielu wariantach. Pierwsza z nich to zakażenie jednym lub kilkoma typami wirusa z grupy niskiego ryzyka, druga to zakażenie jednym lub kilkoma typami wirusa z grupy wysokiego ryzyka i wreszcie trzecia to zakażenie mieszane w którym spotyka się wirusy HPV z obydwu grup onkogennych.
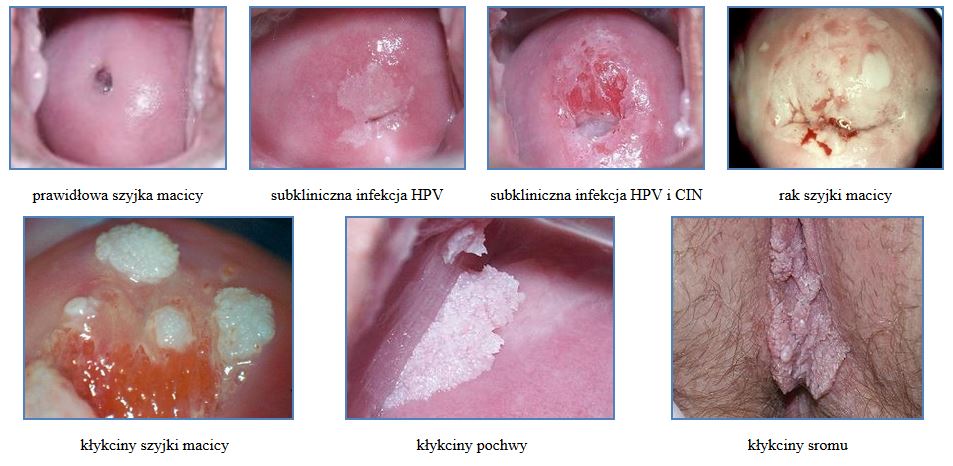
Pierwsza faza infekcji HPV to okres jaki upływa od momentu zakażenia wirusem do chwili pojawienia się zmian w powierzchni nabłonkowej szyjki macicy pochwy lub sromu. Jest to faza utajona procesu w której obecność wirusa stwierdzić możemy jedynie poprzez badania wirusologiczne wykrywające cząsteczki DNA wirusa HPV. W tej fazie zarówno badanie cytologiczne jak i badanie kolposkopowe wypadają prawidłowo. Faza utajona infekcji trwa rozmaicie długo od kilku miesięcy do kilku, a może nawet kilkunastu lat i przechodzi w tzw. subkliniczną infekcję HPV, kiedy to w nabłonku pojawiają się mniej lub więcej wyraźne zmiany jeszcze „gołym okiem” nie dostrzegalne, a możliwe już do zaobserwowania w badaniu kolposkopowym i/lub cytologicznym. Ostatnia ewolucyjna faza infekcji wirusem HPV to faza kliniczna, tj. pojawienie się widocznych gołym okiem łagodnych zmian proliferacyjnych, czyli kłykcin lub zmian o charakterze raka szyjki macicy, pochwy lub sromu.
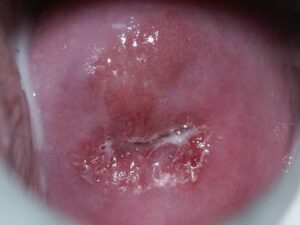
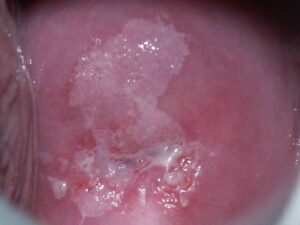
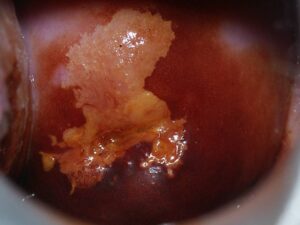
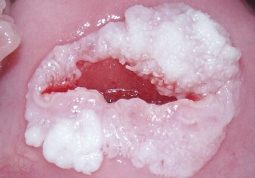
infekcja HPV – obraz niekontrastowany infekcja HPV – obraz po próbie octowej infekcja HPV – obraz po próbie jodowej kliniczna infekcja HPV – brodawczak atypowy
Etapy transformacji nowotworowej komórki nabłonka płaskiego w wyniku infekcji HPV – śródnabłonkowa neoplazja szyjki macicy /Cervical Intraepithelial Neoplasia – CIN/
Sam proces transformacji nowotworowej komórki nabłonka płaskiego szyjki macicy w której wirus HPV bierze udział jest dobrze poznany i w najogólniejszym skrócie przedstawia się następująco:
Infekcja wirusem HPV – przetrwała infekcja wirusem HPV – dysplazja małego stopnia /CIN 1/ – dysplazja średniego stopnia /CIN 2/ – dysplazja dużego stopnia i rak przedinwazyjny /Carcinoma in situ – CIS/ zaliczane do CIN 3 – i wreszcie rak inwazyjny.
Każdy z etapów tego procesu trwa przynajmniej kilka lat, a cały proces zazwyczaj 20-30 lat, choć w sprzyjających warunkach i/lub przy obecności innych również bezobjawowych zakażeń przenoszonych drogą płciową (Sexual Transmit- ted Disaease; STD), takich jak Chlamydia trachomatis, cały proces może trwać poniżej 20 lat. Wszystkie etapy tego procesu do momentu pojawienia się raka inwazyjnego są odwracalne i mogą ulegać regresji, przy czym im mniejsze zaawansowanie zmian w komórce, czyli im mniejsza dysplazja, tym większy procent przypadków samoistnego wycofywania się zmian.
Przedstawiając to bardziej obrazowo ponad 80% przypadków infekcji wirusem HPV zarówno z grupy nisko jak i wysokoonkogennej /w tym także typami 16 i 18/ ulega samoistnemu wyleczeniu. Tylko ok. 20% przypadków infekcji HPV przechodzi po 12-24 miesiącach w tzw. zakażenie przetrwałe, które również w każdym momencie może zostać i przeważnie zostaje zwalczone przez system odpornościowy ustroju. Nawet jeżeli zakażenie przetrwałe doprowadzi do pojawienia się po kilku latach dysplazji małego stopnia /CIN 1/, to również te zmiany mogą w pewnej części ulec samoistnej regresji. Przyjmuje się, że dysplazja małego stopnia cofa się samoistnie w ok. 57-80% przypadków, a tylko 10% zmian tego typu ulega po kolejnych kilku latach progresji w kierunku wyższych stopni, czyli dysplazji średniego /CIN 2/ i dużego stopnia a następnie tzw. raka przedinwazyjnego /CIN3/. Również wyższe stopnie, czyli dysplazja średniego i dużego stopnia są odwracalne i mogą ulegać regresji, oczywiście w znacznie mniejszym odsetku, bo tylko w ok.10-40% przypadków. Z drugiej strony tylko niewielki odsetek dysplazji średniego i dużego stopnia ulega progresji do raka inwazyjnego, bo odpowiednio w 5% i 12%. Stopnia. Oczywiście te dane w piśmiennictwie naukowym mogą się różnić, zwłaszcza w przypadku przypadku zmian o charakterze CIN 3, czyli dużej dysplazji bowiem dane na ten temat nie są zbyt obszerne. W większości przypadków zmiany te ze względów etycznych, od razu poddawane są leczeniu. I nie można się z tym całkowicie nie zgodzić, trudno bowiem obserwować i czekać, aż u kobiet tych rozwinie się u nich rak inwazyjny.
Tak, czy inaczej, tylko niewielki odsetek zakażenia wirusem HPV doprowadza do rozwoju raka szyjki macicy przechodząc kolejno wszystkie stopnie CIN. Są doniesienia o możliwości rozwoju dysplazji dużego stopnia – CIN3 z pominięciem wcześniejszych stopni, jednakże mogą to być przypadki rzadkie i nie wpływające to w istotny sposób na czas powstawania inwazyjnej formy raka szyjki macicy. A więc, w sprzyjających okolicznościach rozwinąć się może najwcześniej po kilkunastu latach, a tak naprawdę po ponad 20 latach od momentu zakażenia wirusem HPV. Przyjmuje się, że tylko ok. 1% wszystkich infekcji wirusem HPV kończy się rozwojem inwazyjnego raka, a ponieważ proces jego rozwoju jest tak długi, to przez to łatwy do wykrycia poprzez skojarzone stosowanie metod diagnostycznych., takich jak kolposkopia, cytologia, molekularne testy wirusologiczne. Jest to niezwykle istotne, ponieważ wszystkie etapy powstawania raka szyjki macicy jak również jego wczesnoinwazyjne postacie są całkowicie wyleczalne z zachowaniem możliwości macierzyństwa.
Kofaktory, czyli czynniki wspomagające procesy transformacji nowotworowej wywołanej wirusem HPV
Jak już wspomniano, wedle współczesnej wiedzy wirus HPV jest czynnikiem koniecznym ale nie wystarczającym do rozwoju raka zwłaszcza szyjki macicy. Przyjmuje się, że pobudzający wpływ na powstawanie i rozwój CIN a następnie raka, zwłaszcza w przebiegu zakażenia wysokoonkogennymi typami wirusa HPV, ma wiele czynników ustrojowych i pozaustrojowych, czyli tzw. kokarcinogenów /karcinogen – czynnik rakotwórczy; kokarcinogen – czynnik współrakotwórczy/. Jednym z takich czynników jest obniżenie odporności komórkowej na co ma wpływ ogólny stan odporności ustrojowej wywołany chorobami układu immunologicznego /odpornościowego/, ale też takie czynniki zewnętrzne jak: nałogowe palenie tytoniu czy też niedobory witaminowe, głównie witaminy A i kwasu foliowego. Dym tytoniowy, oprócz nikotyny zawiera różne, toksyczne związki chemiczne działające uszkadzająco na komórki nabłonkowe, a niedobór witaminy A zaburza z kolei prawidłowy tok różnicowania się i dojrzewania tych komórek. Innym z czynników jest duża liczba przebytych ciąż i długoletnie stosowanie hormonalnych środków antykoncepcyjnych, co zmienia równowagę hormonalną ustroju. Nie bez znaczenia jest także wczesna inicjacja seksualna i kontakty wielopartnerskie, które z jednej strony prowadzą do powtarzalnych infekcji wirusem HPV ale też stanowią o dużym zagrożeniu chorobami przenoszonymi droga płciową takimi jak HIV, Herpes Simplex – HSV i chlamydiasis, które łącznie z nieswoistymi procesami zapalnymi, chociaż rzadko, to mogą być już samodzielnymi czynnikami sprzyjającymi procesom CIN i raka. Pamiętać przy tym należy, że działanie kumulacyjne kilku z tych wymienionych kofaktorów zwiększa ich pobudzającą rolę w progresji transformacji nowotworowej nabłonka szyjki macicy, pochwy i sromu.
Wirus HPV – objawy zakażenia
Cechą charakterystyczną zakażenia HPV szyjki macicy, pochwy i sromu jest w przeciwieństwie do innych zakażeń tej okolicy, np. rzęsistkowicy, grzybicy, chlamydiazy i innych nieswoistych zakażeń bakteryjnych, zupełny brak objawów subiektywnych w fazie utajonej i subklinicznej tego zakażenia. To samo dotyczy także mężczyzn u których zakażenie HPV w okresie przedklinicznym, czyli przed pojawieniem się widocznych zmian jest również bezobjawowe, chociaż w obydwu przypadkach zakażenie jest już przenoszone na partnera seksualnego.
Objawy takie jak: ropne upławy, świąd, pieczenie /te ostatnie także u mężczyzn/ tak charakterystyczne dla innych zakażeń, podczas infekcji HPV pojawiają się dopiero wtedy, kiedy dochodzi do powstania jawnych, czyli widocznych już „gołym okiem” zmian brodawkowatych /kłykcin/ lub zaawansowanych zmian przedrakowych i wczesnorakowych. Objawy te najczęściej są wynikiem nakładających się wtórnych zakażeń bakteryjnych lub grzybiczych i wtedy źródłem tych objawów nie jest sam wirus HPV, tylko współistniejące infekcje i zmiany zapalne, które jak już wspomniano dodatkowo intensyfikują ewolucję zmian HPV zależnych. Objawy w postaci nieprawidłowych krwawień dotyczą dopiero kobiet i mężczyzn w przypadku zaawansowanych, klinicznych już postaci raka.
Rozpoznawanie zakażenia HPV i zmian HPV zależnych
Pewnym kryterium diagnostycznym umożliwiającym rozpoznanie zakażenia HPV jest dodatni wynik badania wirusologicznego stwierdzającego obecność cząsteczek DNA HPV w badanej próbce. Znanych jest kilka rodzajów takich testów, najczęściej wykonywany jest obecnie test oparty na nowoczesnej technologii Real Time PCR /Polymerase Chain Reaction/. Jest to test genetyczny, który pozwala na dokładne określenie jaki typ lub typy wirusa HPV odpowiedzialne są za zakażenie, możliwe jest również określenie ilość DNA wirusa w organizmie.
W przypadkach fazy utajonej zakażenia jest to jedyna możliwość wykrycia wirusa.
Dodatni wynik badania DNA HPV zawsze świadczy o obecności wirusa. Czy jednak ujemny wynik badania wirusologicznego jest zawsze równoznaczny z brakiem zakażenia wirusem HPV? Z pewnością nie. Pomijając nierzadki błąd takiego badania należy również pamiętać, że nie ma idealnego testu wykrywającego wszystkie znane typy wirusa HPV mające powinowactwo do okolicy ano-genitalnej u człowieka. Obecne testy wykrywają większość najczęściej spotykanych i najgroźniejszych typów wirusa HPV, jednak nie wszystkie. Ponadto w bardziej zaawansowanych stopniach CIN materiał genetyczny wirusa integruje się z materiałem genetycznym komórki nabłonkowej tak, że jego wykrycie staje się utrudnione lub niemożliwe i bywa przyczyną fałszywie negatywnych wyników. Ważne jest także miejsce pobrania materiału do badania DNA. W niektórych przypadkach infekcji HPV szyjki macicy i pochwy ogniska zakażenia zlokalizowane są tak, że wynik badania standardowo pobranego materiału z kanału szyjki macicy jest ujemny i dopiero poddanie takiemu badaniu fragmentu zakażonej tkanki, pobranej z miejsca widocznych kolposkopowo zmian w nabłonku daje wynik pozytywny. Tak więc, rozpoznanie infekcji HPV nie może się opierać wyłącznie o testy wirusologiczne wykrywające DNA wirusa HPV ale powinno uwzględniać także wyniki innych badań. Istnieją bowiem metody diagnostyczne pośrednio ale z dużym prawdopodobieństwem wykrywające zakażenia wirusem HPV w obrębie dolnego odcinka narządu płciowego u kobiety. Należą do nich: kolposkopia, cytologia i histologia.
Z pośród tych metod kolposkopia jest najczulszym sposobem rozpoznawania subklinicznej infekcji HPV i zmian o charakterze CIN powstających w przebiegu zakażenia HPV, bardziej czułym niż testy wirusologiczne. Jako jedyna metoda pozwala na ustalenie miejsca zakażenia i jego rzeczywistego zagrożenia rakiem szyjki macicy. Kolposkopowe wykładniki subklinicznej infekcji HPV zwłaszcza szyjki macicy i pochwy są bardzo charakterystyczne i w rękach doświadczonego w kolposkopii lekarza pozwalają również na ich różnicowanie pomiędzy wczesnymi zmianami kłykcinowymi i zmianami o typie CIN. Może to być także wskazówką odnośnie typu wysoko lub niskoonkogennego wirusa HPV z jakim mamy do czynienia w danym przypadku. W ten sposób kolposkopia ogranicza konieczność wykonywania drogich testów wirusologicznych i wielokrotnych badań cytologicznych a także w większości przypadków weryfikacji histologicznej.
W fazie subklinicznej zakażenia HPV także w rozmazie cytologicznym mogą pojawić się zmiany w mniejszym lub większym stopniu przemawiające za tego typu infekcją. Najważniejszą z tych zmian jest pojawienie się tzw. koilocytów. Koilocyt z greckiego koilos (wydrążony, wklęsły) jest to komórka nabłonka płaskiego o charakterystycznym wyglądzie jądra zmienionego na skutek namnażania się wirusa HPV. Należy jednak zaznaczyć, że czułość badania cytologicznego w wykrywaniu infekcji HPV z pośród wymienionych metod jest najmniejsza, a samo cytologiczne rozpoznanie infekcji HPV obarczone jest największym procentem błędu.
Także badanie histopatologiczne jest cenną wskazówką pomagająca ustalić właściwe rozpoznanie w przypadku podejrzenia infekcji HPV lub zmian HPV zależnych. Pojawienie się w przebiegu tego badania koilocytarnych form nabłonkowych jest swoistym objawem obecności wirusa HPV w badanej tkance.
Dlatego też, dodatnie wyniki badania kolposkopowego, cytologicznego i histologicznego niewątpliwie muszą być rozumiane i traktowane jako wykładniki infekcji HPV nawet przy ujemnym wyniku badania DNA HPV.
Ponadto trzeba podkreślić, że czułość poszczególnych testów wirusologicznych jest różna i waha się w granicach 70-90 procent, a niesłusznie pojawiające się w ostatnim czasie testy do samodzielnego pobierania materiału maja wiarygodność zdecydowanie poniżej 50 % Ponieważ także wirusy o niskim potencjale onkogennym mogą przyczyniać się do rozwoju zmian o charakterze śródnabłonkowej neoplazjii i raka również szyjki macicy to wydaje się, że określanie typu wirusa nie ma aż tak dużego znaczenia, bowiem każdy przypadek infekcji HPV bez względu na typ wirusa należy traktować poważnie jako zagrożenie transformacją nowotworową. Wystarczające więc, jest zastosowanie , dostępnego dla wszystkich testu, który wykrywałby samo zakażenie HPV bez określania typu wirusa. Obecnie koszt takiego testu jest jeszcze zbyt wysoki, co uniemożliwia jego rutynowe stosowanie w łącznie z monitoringiem kolposkopowym i cytologicznym.
Postępowanie terapeutyczne w przypadkach infekcji HPV
Postępowanie terapeutyczne w przypadkach zakażenia HPV dolnego odcinka kobiecego narządu płciowego a zwłaszcza szyjki macicy nie jest jednakowe i zależy nie tylko od typu wirusa, ale także od lokalizacji procesu, jego fazy ewolucyjnej i stopnia zagrożenia transformacją złośliwą. Po pierwsze należy podkreślić, że samo tylko stwierdzenie obecności wirusa HPV w tkance nabłonkowej, potwierdzone badaniem wirusologicznym, bez obecności charakterystycznych objawów w powierzchni zakażonego nabłonka jakie obserwujemy w fazie subklinicznej procesu nie jest wskazaniem do podejmowania postępowania terapeutycznego. W takich bezobjawowych przypadkach zakażenia, a więc w fazie utajonej procesu wskazana jest tylko ścisła obserwacja kolposkopowo-cytologiczna, dlatego że:
Po pierwsze nie mamy jak na razie swoistego leku przeciwko wirusowi HPV, a po drugie zakażenie to w większości przypadków cofa się samoistnie, o czym już wspomniano w ciągu 12-24 pierwszych miesięcy zakażenia, czy też w późniejszym okresie i dotyczy to zakażeń wszystkimi genitalnymi typami wirusa HPV. W tym czasie można podjąć działania zmierzające do ustalenia źródła zakażenia, czyli przebadanie partnera seksualnego kobiety i ustalenia zasad współżycia w przypadku wykrycia i leczenia u partnera jawnych lub wczesnych zmian o typie kłykcin. Należy jeszcze raz zwrócić uwagę na możliwość równoczesnego występowania zakażenia HPV z innymi objawowymi chorobami przenoszonymi drogą płciową oraz nieswoistymi procesami zapalnymi szyjki macicy, pochwy i sromu. W tych przypadkach diagnostykę kolposkopową i cytologiczną w kierunku zakażenia HPV należy poprzedzić rozpoznaniem i wyleczeniem tych procesów. Są to bowiem procesy powodujące zmiany nabłonkowe przypominające wczesne zmiany HPV zależne.
Podobnie w fazie subklinicznej jak również w przypadku obecności zmian o charakterze CIN małego stopnia, początkowe działania lekarza powinny mieć charakter wyczekujący. Warunkiem takiego postępowania jest całkowita pewność co do charakteru obserwowanych zmian. Tylko doświadczony w kolposkopii lekarz może sobie pozwolić na prowadzenie obserwacji takich zmian bez uprzedniej weryfikacji histologicznej. W przypadkach subklinicznej postaci zakażenia utrzymującej się ponad 12-24 miesiące lub w przypadkach progresji zmian do wyższych stopni CIN, leczenie polega na usunięciu zmienionej chorobowo tkanki. Sposób usunięcia takich zmian uzależniony jest od wyniku badania histologicznego wycinków oraz od badania kolposkopowego, czyli od stopnia zaawansowania zmian w nabłonku i od lokalizacji tych zmian w obrębie szyjki macicy, pochwy lub sromu. W przypadkach sublkinicznej postaci infekcji HPV oraz przy zmianach CIN małego i średniego stopnia na szyjce macicy możliwe jest stosowanie metod destrukcji tkankowej takich jak krioterapia, fotokoagulacja lub waporyzacja laserem CO2. Warunkiem zastosowania tych metod w takich przypadkach są ścisłe kryteria kolposkopowo-cytologiczno-histologiczne zmian, które muszą być bezwzględnie przestrzegane. Chirurgiczne wycięcie zmian, czyli konizacja szyjki macicy stosowane jest zwykle w przypadku wyższych stopni dysplazji w przebiegu infekcji HPV, lub też niekorzystnej lokalizacji zmian małego stopnia, które zlokalizowane są w kanale lub w łączności z kanałem szyjki macicy.
Trzeba dodać, że nawet zmiany o charakterze CIN 3 można usuwać metodami destrukcji, ale na to może sobie pozwolić jedynie bardzo doświadczony w kolposkopii lekarz, posługujący się tylko i wyłącznie kolposkopem optycznym.
W przypadku kłykcin kończystych zwłaszcza sromu, stosowane są miejscowo roztwory chemiczne przyżegające np. Condylina i kremy o podobnym działaniu takie jak Wartec czy Aldara. Sktueczność wymienionych substancji jest różna ale nie zawsze w pełni zadawalająca. Dość często zdarzają się nawroty zmian. Innym sposobem leczenia kłykcin jest ich kriokoagulacja, usunięcie pętlą elektrochirurgiczną (loop electrosurgical excision procedure – LEEP), czy też waporyzacja laserowa. Zdaniemk wielu autorów najlepsze, cechujące się najmniejszą ilością nawrotów jest chirurgiczne usunięcie zmian. Wybór metody zależy od lokalizacji, ilości i wielkości ognisk. Należy wyraźnie podkreślić, że kłykciny kończyste w wielu przypadkach ustępują samoistnie, bez żadnego leczenia, dlatego też w wielu przypadkach, zwłaszcza wieloogniskowych zmian, dobrze sprawdza się odpowiednio dobrana, taktyka wyczekująca.
W tym miejscu nadmienić trzeba, że zmiany o charakterze kłykcin mogą się także rozwinąć bez udziału wirusa HPV w następstwie przewlekłych procesów zapalnych wywołanych przez chlamydie, a także w przypadku rzeżączki oraz uporczywych infekcji grzybiczych. Dają one obraz mikrobrodawkowatego zapalenia szyjki macicy i pochwy /cervico-vaginitis micropapillaris/ nazywany też zapaleniem kondylomatycznym i mogą nierzadko, zwłaszcza w ciąży, przybierać wyraźną postać kłykcin kończystych. Zmiany te ustępują szybko po zastosowaniu leczenia przyczynowego. Dlatego tak ważna jest dokładna diagnostyka bakteriologiczna i mykologiczna w przypadku tego typu objawów.
Poza eliminacją nikotyny, w przypadku infekcji HPV można zastosować leczenie wspomagające witaminą A i kwesem foliowym, można także również włączyć leczenie poprawiające mechanizmy odpornościowe ustroju.
Próby leczenia infekcji HPV preparatami z grupy leków stosowanych w przypadku zakażenia wirusem opryszczki /Herpes Simplex/ nie znajdują żadnego uzasadnienia.
Wirus HPV – profilaktyka
Powszechność infekcji HPV w populacji ludzkiej spowodowana jest m. in seksualną droga jego przenoszenia i powoduje, że większość kobiet i mężczyzn ma kontakt z tym wirusem podczas swojego życia. Ryzyka zakażenia wirusem HPV nie można całkowicie wyeliminować, ale można je ograniczyć przede wszystkim poprzez unikanie przypadkowych, zwłaszcza wielopartnerskich kontaktów seksualnych i stosowanie prezerwatyw. Należy jednak podkreślić, że stosowanie prezerwatyw ogranicza możliwość zakażenia lecz nie zabezpiecza przed nim całkowicie. Niezwykle ważna jest właściwa edukacja seksualna młodzieży, unikanie wczesnej inicjacji sksualnej i rozważne stosowanie hormonalnych preparatów antykoncepcyjnych. Istotny jest również „zdrowy” tryb życia i odżywiania z eliminowaniem niedoborów witaminowych, zwłaszcza witaminy A oraz unikanie palenia tytoniu. Profilaktyka zmian HPV zależnych polega na regularnych badaniach kolposkopowo-cytologicznych a w miarę możliwości i konieczności badaniach wirusologicznych. Należy wspomnieć również o możliwości szczepienia przeciw niektórym typom wirusa HPV. Jednak szczepienie to zapobiegać ma zakażeniu tylko kilkoma najgroźniejszymi typami wirusa HPV, a ponadto skuteczność dostępnych szczepionek na obecnym etapie wiedzy jest jeszcze potwierdzona i nie mogą one zastąpić tzw. profilaktyki wtórnej /kolposkopia, cytologia/ zmian HPV zależnych a zwłaszcza raka szyjki macicy. Należy zauważyć, że w momencie wprowadzania szczepień na rynek, najgroźniejszych, wysokoonkogennych typów wirusa HPV było około 14, a dzisiaj jest już około 18-20 takich genotypów tego wirusa. Można się spodziewać, że pojawią się kolejne.
Wirus HPV a ciąża
Jak dotychczas nie ma informacji, że wirus HPV stanowi zagrożenie dla przebiegu ciąży i wewnątrzmacicznego rozwoju płodu. W związku z tym utajona i subkliniczna infekcja HPV nie jest przeciwwskazaniem do prokreacji. Istotnym problemem jest natomiast możliwość przejścia infekcji HPV na płód w czasie ciąży lub porodu. Obecność DNA HPV uzyskanych z nosogardzieli i narządów płciowych noworodków urodzonych przez kobiety z infekcją HPV wskazuje na taką możliwość. Odkryto, że niektóre, genitalne typy wirusa HPV mają także udział w powstawaniu brodawczaków i raków krtani. Jednak żadne z przeprowadzonych badań nie wykazało jednoznacznie, że u dzieci urodzonych przez matki zakażone HPV częściej występują brodawczaki i raki narządu płciowego lub krtani. Na obecnym etapie wiedzy dominuje pogląd, że w przypadkach utajonej lub subklinicznej postaci infekcji HPV u matki, rozwiązanie ciąży może nastapić „drogami natury” i nie zwiększa to ryzyka przeniesienia infekcji na dziecko. Natomiast u kobiet z jawną, czyli kliniczną postacią infekcji HPV w postaci licznych i/lub dużych kłykcin kończystych należy roozważyć rozwiązanie ciąży drogą cięcia cesarskiego. Zaznaczyć trzeba, że dalsze badania i obserwacje dzieci urodzonych przez matki zakażone HPV mogą zweryfikować te poglądy i dlatego też, sposób rozwiązania ciąży w przypadkach infekcji HPV powinien być rozpatrywany indywidualnie w każdym przypadku.
Podsumowanie
Infekcja wirusem HPV, a zwłaszcza jego wysokoonkogennymi typami 16 i 18 jest dzisiaj uważana za główny czynnik mogący doprowadzić do rozwoju raka zwłaszcza szyjki macicy. Jednakże infekcja wirusem HPV w żadnym wypadku nie jest równoznaczna z zachorowaniem na raka szyjki macicy, bowiem tylko ok. 1% wszystkich zakażeń wirusem HPV, bez względu na jego typ doprowadza do rozwoju tego nowotworu.
Zdecydowana większość przypadków infekcji wirusem HPV zarówno z grupy nisko jak i wysokoonkogennej ulega samoistnemu wyleczeniu w przeciągu 12-24 miesięcy. Zakażenie to może również ustąpić samoistnie w dalszych etapach jego ewolucji.
Proces rozwoju raka szyjki macicy trwa kilkanaście lub kilkadziesiąt lat i przez to jest łatwy do wykrycia przy pomocy regularnych badań kolposkopowych i cytologicznych. Pomocne w tym mogą być również badania wirusologiczne.
Zakażenie HPV należy do grupy schorzeń najczęściej przenoszonych drogą płciową, chociaż są również inne drogi szerzenia się tej infekcji.
Cechą charakterystyczną zakażenia HPV szyjki macicy, pochwy i sromu jest zupełny brak objawów subiektywnych w fazie utajonej i subklinicznej tego zakażenia.
Diagnostyka infekcji HPV i zmian HPV zależnych opiera się o skojarzone badanie DNA HPV, kolposkopie, cytologię i histologię.
Każdy rodzaj zakażenia HPV bez względu na typ wirusa jaki je spowodował powinno być traktowane jako potencjalne zagrożenie transformacją nowotworową.
Postępowanie terapeutyczne w przypadkach zakażenia HPV nie jest jednakowe i zależy nie tylko od typu wirusa, ale także od lokalizacji procesu, jego fazy ewolucyjnej i stopnia zagrożenia transformacją złośliwą.
Wszystkie etapy powstawania raka szyjki macicy, jak również jego wczesnoinwazyjne postacie są całkowicie wyleczalne.
W chwili obecnej nie ma jak na razie swoistego leku przeciwko wirusowi HPV, możliwe jest tylko leczenie wspomagające.
Profilaktyka zakażenia HPV polega zachowaniu odpowiedniej higieny życia psychicznego i fizycznego ze szczególnym uwzględnieniem jego seksualnego aspektu.
Szczepienia przeciwko kilku typomnie gwarantują uniknięcia zmian HP?V zależnych i raka szyjki macicy.
Całkowita eliminacja papierosów w każdej formie, jest podstawą eliminacji wirusa HPV przez organizm.
Wirus HPV nie stanowi zagrożenia dla przebiegu ciąży i rozwoju płodu. Cięcie cesarskie wykonywane powinno być w przypadkach jawnej infekcji HPV.
Myślę, że tekst tego artykułu dokładnie obrazuje jego tytuł „Wirus HPV – nie taki diabeł straszny”. Ma on na celu podkreślenie faktu, że infekcja wirusem HPV nie musi mieć i w zdecydowanej większości przypadków nie ma żadnych, negatywnych następstw dla kobiety ale w dużej mierze zależy to od niej samej.
Kraków 2008, aktualizacja 2021 Jacek Grzegorz Madej
Wszystkie prawa autorskie publikacji zastrzeżone.Kopiowanie i publiczne rozpowszechnianie całości lub fragmentów artykułu oraz kolpofotografii bez pisemnej zgody autora zabronione.